
¿Qué sabemos de la variante Delta y cómo podemos evitarla? Aquí todos los detalles
PorThe Conversation
11/08/2021 - 9:06 am
Artículos relacionados.
Mucho se ha dicho de las variantes del SARS-CoV-2, y recientemente, con la aparición y expansión de Delta, nuevas preguntas han surgido al respecto. Un experto revela las certezas e incógnitas en torno a esta nueva variante.
Por Ignacio López-Goñi
Catedrático de Microbiología, Universidad de Navarra
Madrid, 11 de agosto (The Conversation).– La variante Delta o B.1.617.2 se identificó por primera vez en India en octubre de 2020. En cuestión de meses, se ha extendido a cerca de 100 países de todo el mundo, convirtiéndose en la variante dominante en más de una docena de ellos. Un reciente artículo publicado en la web de la Sociedad Americana de Microbiología repasa las certezas e incógnitas que rodean a esta versión del SARS-CoV-2.
LAS MUTACIONES EN LA PROTEÍNA S DE LA VARIANTE DELTA
Las mutaciones más significativas son las que afectan al dominio de unión al receptor (RBD) de la proteína S que se une directamente al receptor ACE2 humano. Delta tiene tres mutaciones en esa zona:
– K417N: una sustitución de una lisina por una asparagina en la posición 417, está presente en algunas secuencias de la variante B.1.617.2, pero no en todas. Se ha asociado con cambios conformacionales de la proteína S, que pueden ayudar en el escape inmunológico.
– L452R: una sustitución de una leucina por una arginina en la posición 452, que se ha asociado a un aumento de la afinidad por el receptor ACE2.
– T478K: una sustitución de una treonina por una lisina en la posición 478 y que se ha relacionado con un aumento del potencial electrostático y el impedimento estérico, lo que puede aumentar aún más la afinidad de unión con el receptor ACE2 y permitir el escape inmunológico.

Además, la proteína S consta de una subunidad de unión al receptor (S1) y una subunidad de fusión (S2), que deben escindirse entre sí para posibilitar la fusión de la membrana y entrar en la célula. El sitio de corte por la proteasa furina es el lugar donde tiene lugar esta escisión. Delta contiene una sustitución de una prolina por arginina (también común en Alfa) en la posición 681 que hace que la secuencia sea menos ácida y que la furina reconozca y corte con mayor eficacia.
Es muy probable que todas estas mutaciones aumenten la infectividad y la transmisibilidad del virus.
Por otra parte, se han identificado regiones en el dominio N-terminal de la proteína S que son especialmente vulnerables al reconocimiento y ataque de los anticuerpos. Delta contiene una serie de mutaciones en esa zona: una sustitución de una treonina por una arginina en la posición 19, una sustitución de una glicina por un aspartato en la posición 142, deleciones en las posiciones 156 y 157 y una sustitución de una arginina por una glicina en la posición 158. Este acumulo de mutaciones en esa zona súper antigénica puede mejorar la capacidad del virus para evitar la detección inmunitaria.
ES MÁS TRANSMISIBLE
En efecto, los datos indican que Delta es entre un 40-60 por ciento más transmisible que la variante Alfa. Los pacientes infectados con la variante Delta tiene significativamente más partículas virales en las vías respiratorias que los infectados por otras variantes: la carga viral puede ser mil veces más alta.
Además, el periodo de contagio (tiempo en el que uno puede ser contagioso) es más largo. Esto supone que si con la variante original y la Alfa una persona infectada podría contagiar a dos o tres contactos estrechos, con la variante Delta este número puede llegar hasta seis a 10 personas.
Como la famosa inmunidad de grupo depende de la transmisibilidad del virus, esto supone que con la nueva variante será necesario tener más del 70 por ciento de la población vacunada para llegar a esa inmunidad de grupo (se calcula que puede ser necesario más del 85 por ciento).
How Dangerous Is the Delta Variant (B.1.617.2)? Muy buena lectura @lximenezfyvie @doctormacias @fmartinmoreno @HLGatell https://t.co/Bk6Jno561n
— Dr. Andreu Comas García (@andreucomas14) August 5, 2021
NO ESTÁ CLARO TODAVÍA SI ES MÁS GRAVE
Los síntomas de Delta parece que son un poco diferentes a los de otras variantes: fiebre, dolor de cabeza y de garganta, y secreción nasal son comunes, mientras que la tos y la pérdida del olfato no lo son. ¿Es más grave la infección por delta? No está del todo claro, pero parece ser que la hospitalización es dos veces más probable en personas no vacunadas con Delta que en personas no vacunadas con Alfa.
El número de casos y las hospitalizaciones están aumentando de nuevo en los países o regiones donde los porcentajes de vacunación son bajos y la variante delta está aumentando. Aún así, es difícil determinar si Delta realmente está enfermando a las personas más que las variantes anteriores del virus o si simplemente está circulando entre poblaciones más vulnerables donde el número de casos es alto, las tasas de vacunación son bajas y el mayor estrés en los sistemas hospitalarios está afectando a la atención al paciente y a los resultados de la enfermedad.
LAS VACUNAS PROTEGEN FRENTE A DELTA
Algunos estudios preliminares han mostrado que los niveles de neutralización de los sueros de personas que han pasado la COVID-19 o han sido vacunadas son más bajos contra la variante Delta en comparación con otras variantes.
Lo mismo parece ocurrir con algunos tratamientos basados en anticuerpos monoclonales. Pero eso no significa que las vacunas no protejan contra esta variante. La respuesta inmune es muy compleja y no sólo depende de los anticuerpos neutralizantes. Se ha comprobado que algunas células del sistema inmunitario responden a más de 40 epítopos (o regiones antigénicas) de la proteína S del virus, por lo que es difícil que los pequeños cambios que generan las variantes actuales pueden conseguir evadir la respuesta vacunal.
Mucho tendría que cambiar el virus para que se escapara de las vacunas y la capacidad de mutación del virus no es infinita: debe mantenerse en ese equilibrio de cambiar pero sin afectar a la función de la proteína S. Dicho de otro modo, se puede modificar la llave (la proteína S) para entrar de forma más eficiente en las células (más contagioso), pero muchos cambios a la vez puede hacer que la llave deje de ser eficaz y no encaje en la cerradura (y el virus deja de ser infeccioso).
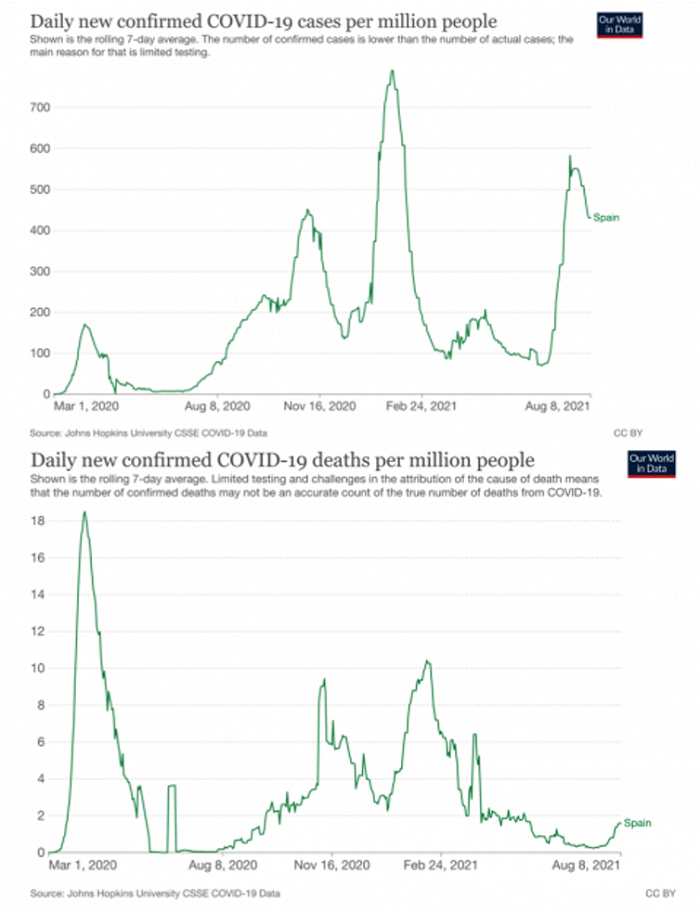
Cada vez hay más estudios que demuestran que las dos dosis de las vacunas son eficaces para prevenir la hospitalización y la muerte. En este sentido, esta quinta ola en España hubiera sido una auténtica masacre si no hubieran estado gran parte de las personas mayores vacunadas. De lo que no hay duda es de que la mayoría de las hospitalizaciones y las muertes ocurren en personas no vacunadas o que todavía no tiene las dosis completas. Algunos han anunciado que “esto se está convirtiendo en una pandemia de personas no vacunadas”.
Pero todo esto tampoco significa que un vacunado no pueda contagiarse e incluso contagiar a otros. Las vacunas actuales no son esterilizantes, es decir, no evitan el contagio porque no estimulan la inmunidad a nivel de la mucosas (algo que si harían las vacunas intranasales, por ejemplo).
Sin embargo, los vacunados tienen una menor probabilidad de infectarse, y el tiempo durante el que son contagiosos también es menor. Y, como hemos dicho, la probabilidad de que enfermen, de que acaben en la UCI, tengan una COVID-19 grave o fallezcan también en mucho menor. La vacunación es la mejor arma en la lucha para frenar la transmisión del virus.
¿NECESITAREMOS TERCERA DOSIS?
De momento no tenemos datos que justifiquen una tercera dosis a la población general. La vacunación genera una respuesta robusta y duradera, una protección que, como hemos dicho, puede durar meses e incluso años. En personas que han pasado la COVID-19 se han detectado células plasmáticas memoria de larga duración. Pero la duración de la respuesta inmune depende también de factores individuales.
En algunos pacientes inmunodeprimidos (transplantados, por ejemplo) sí se ha comprobado que disminuye. En las personas mayores ocurre un deterioro gradual del sistema inmune provocado por el avance natural de la edad (lo que se conoce como inmunosenescencia). Quizá en estos grupos sea necesario una tercera dosis de refuerzo, pero todavía no sabemos cuándo, qué dosis e incluso si será mejor combinarlo con otra vacuna diferente a las primeras dosis (vacunación heteróloga). En Israel y en otros países han empezado con estas pautas, habrá que estar atentos a su experiencia.
Over the last 4 weeks, over 90% of shared #COVID19 virus sequences were of the Delta variant. But most of these were only shared by a few countries. To have a better ? picture, we need to improve variant surveillance in all countries. New @WHO guidance: https://t.co/Ad9EC00reO https://t.co/ZVi5djC1h1
— Tedros Adhanom Ghebreyesus (@DrTedros) August 10, 2021
¿HABRÁ QUE VACUNAR A LOS MENORES DE 12 AÑOS?
Si con la nueva variante Delta más transmisible será necesario vacunar a más gente para llegar a la inmunidad de grupo, ¿será necesario vacunar también a los menores de 12 años?
El virus se va a “mover” donde le dejemos (las personas sin vacunar, principalmente), y quizá aumenten los casos en ese rango de edad, pero tampoco tenemos datos, habrá que estar vigilantes.
Desde el punto de vista individual, de momento, no se justifica la vacunación por razones de riesgo-beneficio (el riesgo de la COVID-19 en menores es muy bajo), tampoco está claro que los menores actúen como almacén o reservorio del virus, ni que sean superpropagadores.
Incluso algunos han sugerido que la inmunidad natural frente a SARS-CoV-2 en niños pequeños puede llegar a ser beneficiosa en el futuro (protegerse de coronavirus futuros por exposición natural de muy bajo riesgo en la edad infantil, como ocurre con otros virus respiratorios). Por último, la COVID-19 es un problema global y antes es necesario proteger a personas mayores mucho más vulnerables en otros países a los que es más difícil que lleguen las vacunas.
¿QUÉ HACER FRENTE A DELTA?
Cuantas más infecciones haya, más posibilidades hay de que se produzcan mutaciones y, por tanto, es más probable que la selección natural enriquezca las mejores mutaciones para mejorar la transmisibilidad del virus.
Frente a Delta y otras posibles nuevas variantes no basta sólo con vacunar. Además hay que evitar el contagio y hacer el seguimiento de los infectados (rastreo, test y cuarentenas). Para evitar el contagio recordemos que este virus se transmite principalmente por aerosoles, al respirar el aire que expulsa una persona infectada. Eso ocurre especialmente cuando estamos cerca de un infectado o cuando coincidimos con él o ella en un lugar cerrado mal ventilado donde hay un efecto de concentración de las partículas virales. En ambas situaciones debemos seguir llevando mascarilla, mejor FFP2 bien ajustada, aunque estemos vacunados.