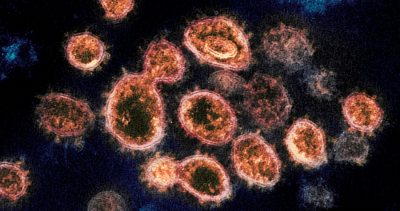
¿La variante Lambda es motivo de preocupación? Un experto explica a detalle
PorThe Conversation
03/08/2021 - 11:07 am
Artículos relacionados.
Con la expansión del virus y sus mutaciones, y la inquietud por la falta de vacunas (además de los antivacunas), la preocupación por las variantes continúa. Poco a poco algunas de ellas destacan del resto por su capacidad de contagio poniendo en duda la efectividad de las vacunas, entre ellas, Lamba. ¿Qué tan cierto es que hay que preocuparse? Un experto lo explica.
Por Guillermo López Lluch
Catedrático del área de Biología Celular. Investigador asociado del Centro Andaluz de Biología del Desarrollo. Investigador en metabolismo, envejecimiento y sistemas inmunológicos y antioxidantes., Universidad Pablo de Olavide
Madrid, 3 de agosto (The Conversation).- Conforme avanza la pandemia las variantes del virus se van sucediendo de manera que aquella que gana capacidad contagiosa se impone sobre las demás. Es un proceso biológico usual en la relación entre patógenos y nuevos huéspedes.
Todos los virus utilizan a las células de sus huéspedes para proliferar. Para ello, introducen su genoma en la célula y secuestran la maquinaria para replicar su genoma y fabricar sus proteínas. Luego, ensamblan el genoma dentro de una estructura externa y así se forman nuevos virus que escapan de las células virtualmente haciéndolas explotar. Así es como producen daño en los tejidos.

LA LLAVE Y LA PUERTA, CLAVES DE LA INFECCIÓN
Los virus utilizan diferentes estrategias para introducir su genoma dentro de las células. En el caso del SARS-CoV-2, una de las proteínas implicadas es la proteína S o Spike, que ha sido la elegida para la inmunización por las vacunas. La proteína S del virus debe unirse a la proteína ACE2 de las células para que el virus introduzca su genoma y obligue a la célula a fabricar más virus.
La proteína S sería como la llave para la cerradura de la puerta de las células, papel que representaría la proteína ACE2. Cuanto mejor entre la llave en la cerradura, más facilidad tendrá el virus para infectar, y lo hará con más rapidez y más eficacia. Así, las variantes que se imponen son las que mejoran su capacidad para unirse a la proteína ACE2 y así son más contagiosas.
¿PUEDEN PRODUCIRSE VARIANTES DE FORMA INFINITA?
A estas alturas de la pandemia, y puede que antes, se habrán producido miles de mutaciones que han dado lugar a variantes que no han tenido éxito y otras que se han ido imponiendo, como la Delta en Europa o la Lambda en Sudamérica, casi todas con mutaciones en la proteína S.
Todas las partes de la proteína S son importantes, pero dos de ellas son las que recaban más interés: la zona de unión a la proteína ACE2 o zona RBD y la zona por donde comienza su síntesis o zona NTD. La respuesta del sistema inmunológico se centra especialmente en las zonas RBD y NTD para producir lo que se conoce como anticuerpos neutralizantes, aquellos anticuerpos que impiden la unión entre el virus y la célula. La variante Lambda presenta mutaciones en ambas zonas. Una de ellas es una inserción en la región NTD considerada como importante para evadir el sistema inmunológico.
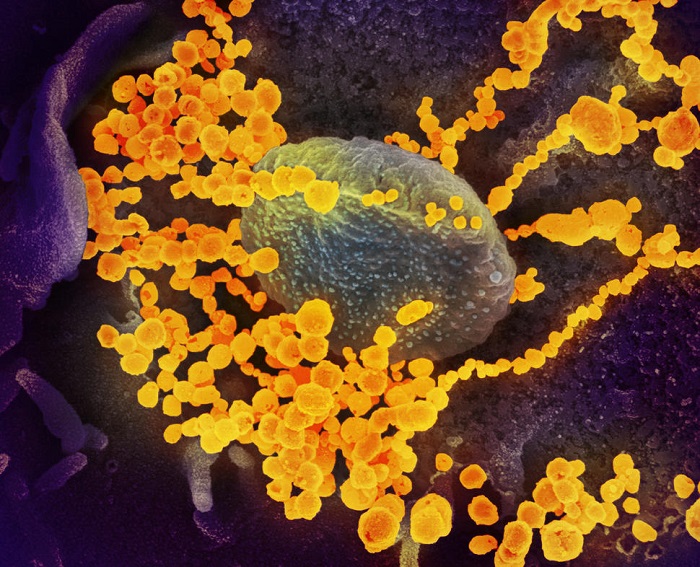
No obstante, las mutaciones en las variantes no pueden ser infinitas. Una vez que la proteína S alcanza un alto grado de eficiencia para unirse a la proteína ACE2 humana ya no puede cambiar mucho más. Cualquier cambio en los dientes de la llave empeoraría la unión a la cerradura y, por tanto, la capacidad para infectar las células.
EL SISTEMA INMUNOLÓGICO RECONOCE AL VIRUS POR DIFERENTES MECANISMOS
Ante la aparición de cualquier nueva variante se generan estudios que determinan si los anticuerpos de pacientes que ya han pasado la COVID-19 o de personas vacunadas pueden bloquearla o no. Por lo general, siempre se enfoca en la presencia de anticuerpos neutralizantes y se sigue minusvalorando la actividad de los linfocitos T citotóxicos (Tc) y ayudantes (Th).
Los linfocitos T reconocen pequeños trozos de proteínas (péptidos) procedentes de las proteínas de los virus que invaden las células (Tc) o de aquellos que han sido digeridos por las células especializadas en la presentación de antígenos (Th).
Para que los linfocitos T puedan reconocer estos péptidos todas las células del cuerpo expresan unas proteínas específicas llamadas «complejo principal de histocompatibilidad» (MHC por sus siglas en inglés). Todas las células presentan seis proteínas diferentes de este complejo y las células presentadoras de antígenos seis más.
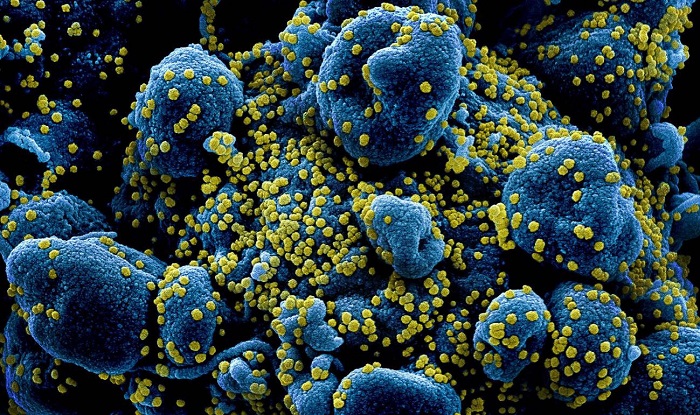
Los MHC seleccionan los péptidos y los muestran a los linfocitos a modo de control de lo que las células están produciendo o se han comido. Si una célula está infectada o ha fagocitado un virus presentarán péptidos de éste en sus MHC. Ya pueden entender que las células presentan una colección muy alta de estos péptidos que no tienen por qué pertenecer a la proteína S. De hecho, en pacientes recobrados de COVID-19 se han identificado hasta 41 péptidos diferentes que desarrollan una fuerte memoria inmunológica en los linfocitos T, 18 de ellos de la proteína S.
La activación de los linfocitos T también genera una proteína señalizadora llamada interferón cuya función es la de inhibir la síntesis de proteínas y de ARN en las células a las que afecta y, por tanto, ralentizar la proliferación de los virus. Por ello, la activación de los linfocitos T explicaría la resistencia de ciertos pacientes a desarrollar la enfermedad durante el inicio de la pandemia al presentar una fuerte memoria inmunitaria contra péptidos comunes a casi todos los beta coronavirus, incluidos los humanos.
¿SE ESCAPAN LAS VARIANTES DEL SISTEMA INMUNOLÓGICO?
Recientemente un artículo, aún no publicado ni revisado por pares, ha mostrado las características de la variante Lambda. Sin embargo, este artículo también basa sus conclusiones en la presencia de anticuerpos neutralizantes y no en la respuesta inmunitaria general.
Prácticamente sobre todas las variantes se ha hablado de “evadir la inmunidad”. Sobre la variante Delta también se indicó. Pero, en su caso, de 34 anticuerpos con capacidad neutralizante, tan sólo 14 de ellos perdían su función. Los 20 restantes la mantenían y no se determinó la actividad de los linfocitos T.
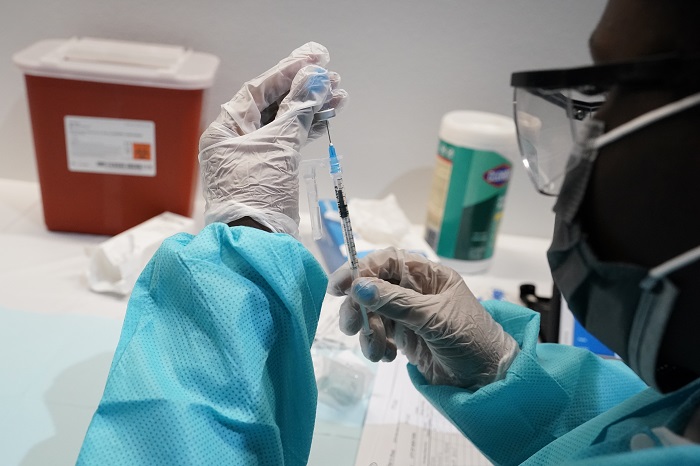
El hecho cierto es que incluso frente a la agresiva variante Delta y a la liberación de la movilidad en UK, las vacunas han mostrado una gran capacidad para prevenir la enfermedad y la transmisión del virus. Basta con prestar atención a las curva de contagio, ocupación de camas y de fallecimientos ocurridos en Reino Unido, Israel o en España, todos ellos países con una alta tasa de vacunación.
Teniendo en cuenta la generación de memoria inmunológica y la variabilidad de estructuras del virus reconocibles como antígenos por los linfocitos B y T, no es esperable que las nuevas variantes puedan “evadir” de manera efectiva a todo el sistema inmunológico. Los siguientes contagios en vacunados, que provocan como mucho síntomas leves con las nuevas variantes, irán fortaleciendo la respuesta inmunitaria contra las nuevas variantes.